7 червня, 2024
VI Українська фахова школа з гінекологічної та репродуктивної ендокринології
Національна сесія Асоціації гінекологів-ендокринологів України (USGE)
VI Українська фахова школа з гінекологічної та репродуктивної ендокринології (далі – Школа) є щорічною міжнародною освітньою подією, яка проводиться за участі та підтримки Всесвітньої федерації з ендокринної гінекології (ISGE). Незважаючи на виклики, пов’язані з війною, українські фахівці продовжують активну діяльність у галузі охорони жіночого здоров’я, зокрема в діагностиці та лікуванні гінекологічних й ендокринних розладів, розробці нормативних документів і стандартів, а також у співпраці з міжнародними організаціями. Школа є унікальною платформою для обміну досвідом, обговорення актуальних проблем та презентації найновіших досягнень у сфері гінекологічної та репродуктивної ендокринології. Захід об’єднує провідних вітчизняних і зарубіжних експертів, які діляться з колегами знаннями та практичними навичками.
Ключові слова: рак шийки матки, рак грудної залози, вірус папіломи людини, цервікальна патологія, скринінг, вакцинація проти ВПЛ.
 Відкриваючи засідання Школи, член-кореспондент НАМН України, президент ВГО «Асоціація гінекологів-ендокринологів України», завідувач відділення ендокринної гінекології ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України», доктор медичних наук, професор Тетяна Феофанівна Татарчук наголосила на важливості проведення таких освітніх заходів, особливо в умовах війни, коли доступ до якісної медичної допомоги та післядипломної освіти може бути ускладнений. Спікер зазначила, що попри всі виклики вітчизняні фахівці галузі продовжують невтомно працювати задля збереження здоров’я жінок і забезпечення високих стандартів надання медичної допомоги.
Відкриваючи засідання Школи, член-кореспондент НАМН України, президент ВГО «Асоціація гінекологів-ендокринологів України», завідувач відділення ендокринної гінекології ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України», доктор медичних наук, професор Тетяна Феофанівна Татарчук наголосила на важливості проведення таких освітніх заходів, особливо в умовах війни, коли доступ до якісної медичної допомоги та післядипломної освіти може бути ускладнений. Спікер зазначила, що попри всі виклики вітчизняні фахівці галузі продовжують невтомно працювати задля збереження здоров’я жінок і забезпечення високих стандартів надання медичної допомоги.
 До слів привітання долучився президент Міжнародної федерації товариств гінекологічної ендокринології (FISGE), доктор медичних наук Андреа Дженаццані (Andrea Genazzani). Він висловив щиру подяку українській нації за її активність і витривалість у ці важкі часи. Професор А. Дженаццані наголосив, що українські медики, які демонструють неймовірну стійкість і відданість своїй справі незважаючи на всі труднощі, є прикладом для всього світу.
До слів привітання долучився президент Міжнародної федерації товариств гінекологічної ендокринології (FISGE), доктор медичних наук Андреа Дженаццані (Andrea Genazzani). Він висловив щиру подяку українській нації за її активність і витривалість у ці важкі часи. Професор А. Дженаццані наголосив, що українські медики, які демонструють неймовірну стійкість і відданість своїй справі незважаючи на всі труднощі, є прикладом для всього світу.
Далі учасники перейшли до першої секції Школи «Цервікальний скринінг в Україні: проблеми та шляхи їх вирішення. Чи це взагалі можливо в сучасних умовах війни», у рамках якої провідні експерти галузі обговорювали нагальні питання онкогінекологічної допомоги, зокрема скринінгу, в Україні.
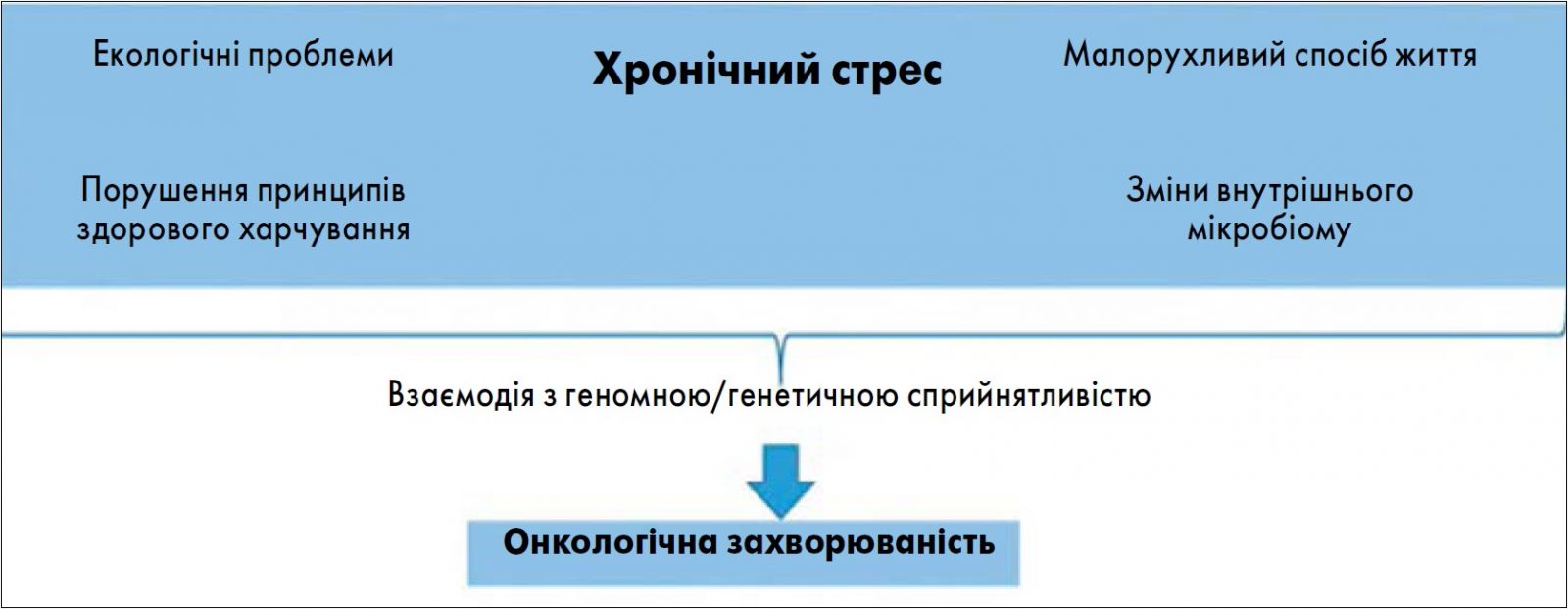
Відкриваючи засідання секції, професор Т.Ф. Татарчук зауважила, що протягом останнього десятиліття спостерігається тривожна тенденція до зростання захворюваності на рак серед молодших вікових груп. Якщо раніше онкологічні захворювання вважалися проблемою переважно старшого покоління, то сьогодні спостерігається «помолодшання» таких нозологій, як рак грудної залози (РГЗ) і рак ендометрія. Одним із ключових факторів, що сприяють цій тенденції, є хронічний стрес, рівень якого в Україні визнано одним із найвищих у світі (рис. 1).
Рис. 1. Асоціація хронічного стресу з онкологічною захворюваністю
Для вирішення проблеми зростання онкологічної захворюваності в Україні у грудні 2023 року було прийнято рішення Ради національної безпеки і оборони України щодо профілактики, ранньої діагностики та лікування злоякісних новоутворень. На основі цього рішення розробляється Національна стратегія контролю злоякісних новоутворень на період до 2030 року.
Ключовими аспектами Національної стратегії є:
• забезпечення профілактики та ранньої діагностики раку;
• розробка комунікативної стратегії для інформування населення про переваги здорового способу життя, доступність регулярних обстежень і можливості ранньої діагностики;
• гарантування безкоштовної медичної допомоги у випадку виявлення онкологічних захворювань;
• створення мережі закладів для надання онкологічної допомоги.
Також було проведено заключне засідання робочої групи з розробки клінічної настанови й стандарту щодо скринінгу, діагностики раку шийки матки (РШМ) і ведення пацієнток із аномальними результатами цервікального скринінгу. Ця робота тривала понад два роки й мала на меті створення документа, зрозумілого як для лікарів-гінекологів, так для і сімейних лікарів.
 Проблему скринінгу РШМ у своїй доповіді продовжила президент ГО «Українська асоціація кольпоскопії та цервікальної патології», завідувач кафедри онкології та медичної радіології Львівського національного медичного університету ім. Данила Галицького, доктор медичних наук, професор Наталія Антонівна Володько.
Проблему скринінгу РШМ у своїй доповіді продовжила президент ГО «Українська асоціація кольпоскопії та цервікальної патології», завідувач кафедри онкології та медичної радіології Львівського національного медичного університету ім. Данила Галицького, доктор медичних наук, професор Наталія Антонівна Володько.
Спікер зазначила, що Україна вже третій рік перебуває у стані війни, і це робить кожне життя безцінним. За таких умов особливо важливо запобігати втратам життя через хронічні захворювання і злоякісні новоутворення, особливо коли їм можна запобігти. Одним із таких захворювань є РШМ, який становить глобальну проблему громадського здоров’я.
Відповідно до сучасних даних, щороку у світі діагностується близько 600 тис. нових випадків РШМ, при цьому 340 тис. жінок помирають від цієї хвороби. РШМ є найпоширенішим видом раку серед жінок, інфікованих вірусом папіломи людини (ВПЛ) і вірусом імунодефіциту людини (ВІЛ). У 36 країнах РШМ посідає перше місце за захворюваністю, а в 23 – є основною причиною смерті серед жінок. За даними Національного канцер-реєстру, у 2021 році в Україні на РШМ захворіло 3425 жінок, із них 1040 померло від цього захворювання. Наведені показники дещо нижчі, ніж у 2020 році: це пояснюється тим, що частина хворих виїхали за межі країни для лікування, тому зменшення кількості зареєстрованих випадків не свідчить про реальне зниження захворюваності.
У 2020-2021 роках показник занедбаності РШМ в Україні становив 30%, а в п’яти областях (Закарпатська, Одеська, Івано-Франківська, Чернівецька та Чернігівська) – 40%. Як наслідок, смертність протягом року після встановлення діагнозу досягала 20-26%. Ці дані свідчать про те, що кожна четверта жінка із РШМ помирала протягом 12 місяців після встановлення діагнозу. У 2021-2022 роках рівень занедбаності по Україні зріс до 36-40%, а в Чернівецькій області сягнув 62%. Водночас у Хмельницькій області цей показник становив лише 17%, що є результатом ефективної співпраці онкогінекологів і сімейних лікарів, а також належного ставлення до проблеми обласної адміністрації.
РШМ є серйозним викликом системі громадського здоров’я в Україні та світі. Незважаючи на наявність ґрунтовних знань про механізми виникнення й розвитку цього захворювання, показники занедбаності та смертності від РШМ залишаються високими. Особливо тривожним є той факт, що РШМ уражає жінок репродуктивного віку, займаючи перше місце за смертністю у віковій категорії 18-29 років. Україна має значний потенціал для ефективної боротьби з РШМ завдяки наявності висококваліфікованих спеціалістів і розвиненій культурно-освітній традиції. Ці фактори створюють сприятливі умови для реалізації стратегії профілактики та раннього виявлення РШМ, що відповідає загальносвітовим трендам.
Стратегія елімінації РШМ, розроблена Всесвітньою організацією охорони здоров’я (ВООЗ), передбачає зниження захворюваності до рівня, коли дана патологія перестане бути глобальною проблемою громадського здоров’я, а стане рідкісною злоякісною пухлиною. Ця стратегія, прийнята у листопаді 2020 року, базується на принципах первинної профілактики й включає чіткі рекомендації щодо її реалізації. При успішному впровадженні цієї стратегії протягом найближчих 50 років можна запобігти виникненню 12-13 млн випадків РШМ і досягти показника захворюваності 4 випадки на 100 тис. населення у світовій популяції.
Ключовим фактором канцерогенезу при РШМ є інтеграція геному ВПЛ у клітинний геном. Без цього процесу захворювання не розвивається. Розуміння зазначеного механізму лежить в основі світової стратегії боротьби з РШМ. Сучасні молекулярно-генетичні методи, такі як секвенування нового покоління, підтвердили факт інкорпорації геному ВПЛ у клітинний геном, що було вперше доведено німецьким ученим Гарольдом цур Гаузеном у 2008 році. Результати проекту Cancer Genome Atlas (2017) продемонстрували присутність геному ВПЛ у 95% досліджених зразків РШМ. Інкорпорація вірусного геному в геном клітин-господарів є ключовим фактором розвитку цервікального канцерогенезу. Незважаючи на очевидність цього факту, серед медичних працівників в Україні все ще зустрічаються хибні уявлення про причини виникнення РШМ.
Дослідження M. Elshami et al. (2024), проведене серед жінок у секторі Газа, виявило, що 40% із них пов’язують розвиток РШМ із факторами, не асоційованими із ВПЛ, такими як вживання води з пластикових пляшок, їжі зі штучними підсолоджувачами, використання мікрохвильових печей і проживання поблизу ліній електропередачі. Варто зазначити, що подібний рівень необізнаності зустрічається і серед гінекологів в Україні, що є неприпустимим з огляду на тривалу практику вакцинації проти ВПЛ у світі.
ВПЛ є найпоширенішою інфекцією, що передається статевим шляхом. Протягом життя більшість людей інфікуються ВПЛ, але завдяки природним механізмам захисту організму, таким як клітинний імунітет і темп проліферації клітин, інфекція зазвичай елімінується протягом двох років. Однак у деяких випадках може відбуватися персистенція інфекції, реактивація або реінфекція. Сероконверсія спостерігається менш ніж у половини інфікованих осіб, а пороговий рівень антитіл, необхідний для захисту від ВПЛ, досі не визначений.
Дослідження, проведене в Україні, продемонструвало високу ефективність методу самозабору матеріалу для ВПЛ-тестування серед жінок, які стали внутрішньо переміщеними особами внаслідок війни. Із тисячі розповсюджених наборів для самообстеження 824 були повернуті, що свідчить про рівень відгуку у 82%. Серед обстежених жінок 17% виявилися ВПЛ-позитивними, тобто такими, які потребували подальшого обстеження.
Особливо високий відсоток ВПЛ-позитивних результатів спостерігався серед ВІЛ-інфікованих пацієнток. Враховуючи потенційне зростання кількості ВІЛ-інфікованих осіб через поранення та насильство на окупованих територіях, впровадження ВПЛ-тестування з подальшим цитологічним дослідженням набуває особливої актуальності.
Перший документ в Україні, який передбачає можливість первинного ВПЛ-тестування поряд із цитологічним дослідженням, – це Адаптована клінічна настанова, заснована на доказах «РШМ» (наказ Міністерства охорони здоров’я України від 02.04.2014 № 236). Незважаючи на потенційно вищу вартість ВПЛ-тестування, очікується, що його впровадження буде економічно ефективним у довгостроковій перспективі.
Реальні докази ефективності вакцинації проти ВПЛ у зниженні захворюваності на РШМ і передракові цервікальні стани отримані в багатьох країнах світу. Зокрема, у Канаді протягом кількох років після початку вакцинації спостерігалося зниження частоти цервікальної інтраепітеліальної неоплазії (CIN) II-III ступеня на 58% у вакцинованих жінок порівняно з невакцинованими (Races C. S., 2020). Дослідження, проведені у Швеції та США, також продемонстрували значне зниження захворюваності на РШМ серед вакцинованих осіб. Наприклад, у шведському дослідженні, яке тривало 10 років, було зафіксовано 47 випадків РШМ на 100 тис. щеплених жінок проти 94 випадків серед нещеплених (Lei J., 2020; Mix J. M., 2021).
Таким чином, комбінація вакцинації проти ВПЛ і регулярного скринінгу з використанням первинного ВПЛ-тестування та цитологічного дослідження є ефективною стратегією профілактики РШМ. Особливу увагу слід приділяти групам підвищеного ризику, таким як ВІЛ-інфіковані жінки та внутрішньо переміщені особи, для яких метод самозабору матеріалу для ВПЛ-тестування може бути особливо зручним й ефективним. Впровадження нового стандарту медичної допомоги щодо скринінгу РШМ в Україні має забезпечити доступність та якість профілактичних заходів для всіх жінок, незалежно від їхнього соціального статусу та місця проживання.
 У рамках секції з ендокринної гінекології також обговорювалися проблеми мамологічного скринінгу. Професор Т. Ф. Татарчук зазначила, що статистичні дані свідчать про актуальність цього питання в Україні. У 2021 році було зареєстровано понад 14 тис. випадків РГЗ, із яких 114 випадків – серед чоловіків. Хоча це переважно жіноча проблема, відсутність даних за 2021 рік ускладнює аналіз епідеміологічної ситуації. Досвід Боснії і Герцеговини показує, що жінки із РГЗ мали більше травматичного досвіду війни. Зокрема, 39% жінок у досліджуваній групі на момент діагностування РГЗ мали вік до 50 років. Це свідчить про тенденцію до «помолодшання» захворювання в умовах стресу, спричиненого війною.
У рамках секції з ендокринної гінекології також обговорювалися проблеми мамологічного скринінгу. Професор Т. Ф. Татарчук зазначила, що статистичні дані свідчать про актуальність цього питання в Україні. У 2021 році було зареєстровано понад 14 тис. випадків РГЗ, із яких 114 випадків – серед чоловіків. Хоча це переважно жіноча проблема, відсутність даних за 2021 рік ускладнює аналіз епідеміологічної ситуації. Досвід Боснії і Герцеговини показує, що жінки із РГЗ мали більше травматичного досвіду війни. Зокрема, 39% жінок у досліджуваній групі на момент діагностування РГЗ мали вік до 50 років. Це свідчить про тенденцію до «помолодшання» захворювання в умовах стресу, спричиненого війною.
Дослідження Медичного центру Бірмінгема (Birmingham VA Medical Center) виявили, що серед молодих жінок-військових спостерігається помірно вищий порівняно із цивільними рівень захворюваності на РГЗ – на 20-40% (Samant R. S., 2021). В Україні сьогодні налічується понад 50 тис. жінок-військовослужбовців, офіційно зареєстрованих, а також значна кількість жінок-волонтерів і парамедиків, які не стоять на офіційному обліку. Така ситуація потребує особливої уваги та розробки відповідних заходів профілактики й скринінгу.
З 18 серпня 2020 року триває робота над створенням стандартів скринінгу РГЗ. Вона проводиться у співпраці з великою робочою групою фахівців, включаючи сімейних лікарів, гінекологів, терапевтів і мамологів. Наразі завершується формування стандарту з РГЗ, але питання скринінгу залишається актуальним і потребує окремого регламентаційного документа.
Таким чином, проблема мамологічного скринінгу в Україні набуває особливої гостроти в умовах війни та підвищеного ризику розвитку РГЗ серед жінок-військовослужбовців і волонтерів. Розробка та впровадження ефективних стандартів скринінгу, а також підвищення обізнаності населення про важливість профілактичних заходів є нагальними завданнями для вітчизняної системи охорони здоров’я.
 Більш докладно проблему РГЗ в Україні у своїй доповіді «Мамологічний скринінг в Україні: проблеми та шляхи їх вирішення. Чи це взагалі можливо в сучасних умовах війни» висвітлив віце-президент ГО «Асоціація мамологів України», завідувач хірургічного відділення Київського міського клінічного онкологічного центру Микола Федорович Анікусько.
Більш докладно проблему РГЗ в Україні у своїй доповіді «Мамологічний скринінг в Україні: проблеми та шляхи їх вирішення. Чи це взагалі можливо в сучасних умовах війни» висвітлив віце-президент ГО «Асоціація мамологів України», завідувач хірургічного відділення Київського міського клінічного онкологічного центру Микола Федорович Анікусько.
Актуальність проблеми онкологічної патології, зокрема частоти РГЗ, ставить перед онкологами важливе питання: чи варто спрямовувати зусилля на запобігання раку, чи зосередитися на розширенні спектра лікування та визначенні пацієнтів, яким можна допомогти? Ця тема була розглянута Basil A. Stoll у його книзі «Соціальні дилеми в превенції раку» («Social Dilemmas in Cancer Prevention») ще у 1989 році.
Однією із ключових проблем є інертність суспільства щодо участі в скринінгових програмах. Необхідно змінити ставлення людей до раку, щоб вони розглядали його як ранню патологію, яку можна діагностувати на початкових стадіях і контролювати, а не як болісне та дороговартісне захворювання на пізніх стадіях. Для цього потрібна співпраця гінекологів-ендокринологів, гінекологів і сімейних лікарів. Важливо просвітлювати населення та приймати закони про контроль факторів ризику, таких як паління й вживання алкоголю. Однак складно втрутитися в соціальне середовище людини та змінити її спосіб життя, дієту, сексуальну поведінку.
Епідеміологічні дані свідчать, що кожна сьома жінка з групи високого ризику захворіє на РГЗ. Економічні фактори, такі як рух у бік страхування життя та колосальне збільшення вартості лікування онкологічних хворих, також спонукають до впровадження скринінгу. За підрахунками, ідеальна програма раннього виявлення раку коштуватиме вдвічі дорожче, ніж нинішні загальні витрати на лікування раку, оскільки вона може скоротити смертність від раку в кращому випадку лише на 30%.
Розвиток персоналізованої медицини та впровадження нових методів лікування призвели до значного підвищення вартості терапії раку. Водночас завдяки цим досягненням виживаність пацієнток із РГЗ, які лікувалися у 2015 році, покращилася на 42-45% порівняно з тими, хто проходив лікування у 2000 році. Статистичні дані свідчать, що пухлини розміром до 5 мм (стадія Т1А), навіть за наявності агресивних молекулярних характеристик, не потребують додаткового лікування. Це має важливе значення для оптимізації терапевтичних підходів та економічної ефективності лікування РГЗ.
Стадії РГЗ, які використовуються в клінічній практиці, є стратифікаційними характеристиками, що визначають ризики та очікувану тривалість життя пацієнток. Лікування малих пухлин дозволяє зберегти естетичний вигляд грудної залози, не впливає на якість життя та потребує короткострокової терапії. Соціальні фактори також відіграють важливу роль у впровадженні скринінгу РГЗ. Виявлення раку на ранніх стадіях (Т1А) зменшує інвалідизацію після лікування, прискорює відновлення та повернення жінок до звичного життя, збільшує тривалість життя, знижує смертність і дозволяє зберегти фертильність. За останні 30 років відбувся значний технічний прогрес у діагностиці РГЗ. Впровадження цифрових мамографів, 3D-мамографії, удосконалення ультразвукової діагностики та використання магнітно-резонансної томографії (МРТ) дозволили підвищити ефективність і доступність скринінгу.
Стратегія боротьби із РГЗ включає заходи із запобігання виникненню захворювання, а також зі зниження смертності шляхом ранньої діагностики. Первинна профілактика спрямована на виявлення жінок групи ризику та розробку стандартів профілактичних заходів. Вторинна профілактика (скринінг) має на меті раннє виявлення РГЗ у безсимптомних жінок певної вікової групи.
Ефективність скринінгової програми залежить від п’яти ключових факторів:
• тягар захворювання РГЗ;
• наявність субклінічної фази, яку можна виявити та ефективно лікувати;
• здатність тестування виявляти рак раніше, ніж при самообстеженні або клінічному огляді;
• покращення результатів лікування при ранньому виявленні;
• зниження смертності від РГЗ внаслідок скринінгу.
При успішній імплементації скринінгової програми спостерігається збільшення кількості виявлених випадків РГЗ при одночасному зниженні смертності від цього захворювання. Одним із найстаріших методів скринінгу РГЗ є самообстеження. Однак для ефективного впровадження скринінгової програми необхідна комплексна стратегія, що включала б сучасні методи візуалізації, чіткі критерії відбору жінок групи ризику та налагоджену систему реєстрації й моніторингу результатів. Подальші дослідження мають бути спрямовані на оптимізацію скринінгових програм з урахуванням епідеміологічних, економічних і соціальних факторів.
Роль самообстеження в скринінгу РГЗ залишається дискусійною. Дослідження V. F. Semiglazov et al. (1992), проведене ВООЗ, яке включало близько 120 тис. жінок, не показало збільшення частоти виявлення РГЗ при самообстеженні порівняно зі звичайним клінічним обстеженням. Аналогічні результати були отримані в Шанхайському дослідженні D.B. Thomas et al. (1997), яке охопило майже чверть мільйона жінок. Однак постає питання, чи варто повністю відмовлятися від самообстеження. Якщо жінка володіє методикою самообстеження, вона здатна виявити пухлину розміром близько 1,5 см (стадія Т1С), що потребує повного комплексу ад’ювантного лікування. Аналіз світових наукових даних свідчить, що в деяких країнах, особливо в регіонах з обмеженим доступом до медичної допомоги, самообстеження залишається одним із методів своєчасної діагностики РГЗ.
Клінічне обстеження грудних залоз, проведене кваліфікованим фахівцем, здатне ідентифікувати пухлину розміром від 7 мм (стадія Т1В), що також потребує ад’ювантного лікування. Единбурзьке дослідження F. E. Alexander et al. (1994) продемонструвало, що при клінічному обстеженні РГЗ було виявлено на 74% частіше порівняно з мамографією. У дослідженні HIP S. Shapiro et al. (1988) цей показник становив 67%.
Інструментальне мамографічне обстеження є загальновизнаним ефективним методом скринінгу РГЗ. Сучасні цифрові мамографи дозволяють отримувати відтворювані результати та зберігати інформацію про параметри дослідження (мамографічний файл). У майбутньому радіологічне тестування продовжуватиме відігравати ключову роль у скринінгу РГЗ, доповнюючись такими методами, як МРТ і позитронно-емісійна томографія. Розвиток трансляційної медицини відкриває перспективи використання сироваткових маркерів і молекулярного тестування для скринінгу, особливо у жінок з обтяженим сімейним анамнезом та мутаціями генів BRCA1/2, PALB2 або CHEK2. Позитивний результат скринінгового тесту запускає подальше діагностичне обстеження для підтвердження наявності пухлини або виявлення передракових станів.
Розрізняють кілька видів скринінгу РГЗ:
• популяційний скринінг – охоплює всю популяцію;
• персоналізований (екстенсивний) скринінг – призначається жінкам із високим ризиком (наприклад, носіям мутацій BRCA1/2) із вищою частотою обстежень;
• інтенсивний скринінг – доповнює екстенсивний скринінг додатковими методами обстеження;
• опортуністичний скринінг – рішення про проведення приймається лікарем індивідуально для кожної пацієнтки;
• програмний скринінг – стандартизований підхід із використанням алгоритмів та заходами контролю якості.
Розвиток РГЗ є динамічним процесом, який включає доброякісні (BI-RADS 1-2), пограничні (BI-RADS 3-4) та злоякісні (BI-RADS 5-6) зміни. Раннє виявлення пухлин розміром до 5 мм (Т1А) дозволяє уникнути тривалого лікування, обмежуючись променевою терапією й, у деяких випадках, гормонотерапією для зниження ризику рецидиву.
Скринінг РГЗ збільшує виживаність пацієнтів за рахунок двох механізмів: зміщення часу (lead time) та продовження життя. Зміщення часу дозволяє діагностувати рак на 1-3 роки раніше, ніж при клінічному обстеженні. Продовження життя досягається завдяки ранньому виявленню та ефективному протирецидивному лікуванню. Таким чином, скринінг суттєво знижує смертність від РГЗ, дозволяючи жінкам прожити повноцінне життя без ознак захворювання.
Важливо враховувати гетерогенність РГЗ, яка проявляється в наявності різних молекулярних підтипів (люмінальні, тричі негативні, HER2‑позитивні) із різним перебігом захворювання. Так звані проміжні (interval) пухлини характеризуються швидким ростом і можуть виникати між скринінговими обстеженнями, особливо в жінок із певними генетичними мутаціями. Такі пухлини становлять близько 10-12% випадків і погано піддаються скринінгу. Повільно зростаючі пухлини (наприклад, гормонозалежні при часточковому раку) можуть спостерігатися протягом кількох років у вигляді різних змін і виявлятися при скринінгу. Преінвазивні карциноми (наприклад, часточкова карцинома in situ) розглядаються як рак, але мають дуже повільний ріст і не призводять до смерті. Проте відсутність надійних маркерів прогресії до інвазивного раку не дозволяє відмовитися від їх лікування.
Скринінг РГЗ має потужне аналітичне підґрунтя, яке дозволяє оптимізувати діагностику та лікування цього захворювання з урахуванням його біологічної гетерогенності. Подальші дослідження мають бути спрямовані на пошук надійних маркерів прогресії передракових станів, удосконалення методів візуалізації та розробку персоналізованих скринінгових програм на основі індивідуального ризику розвитку РГЗ.
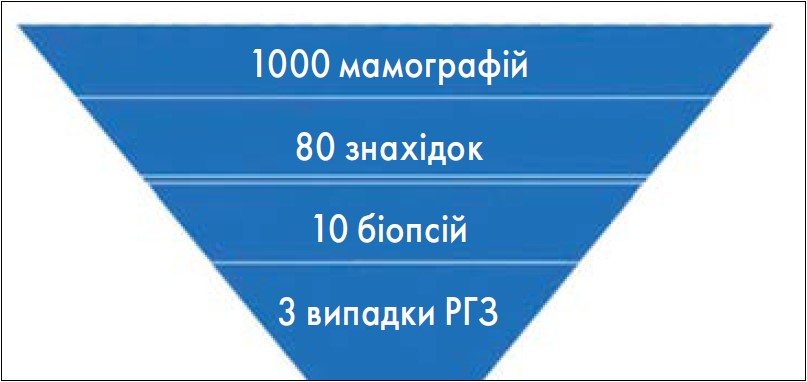
Метааналіз J. Gemma et al. (2016) продемонстрував, що впровадження скринінгу знижує смертність від РГЗ на 25-30%. Ці дані лягли в основу формули, відомої як «скринінгова піраміда», яка дозволяє оцінювати ефективність скринінгової програми (рис. 2). Згідно з цією формулою, на 1000 мамограм має бути виявлено щонайменше 80 знахідок (доброякісних змін, які можуть потребувати корекції, лікування або додаткового спостереження), виконано 10 біопсій та діагностовано не менше трьох випадків субклінічного раку. З цієї точки зору постає питання економічної доцільності скринінгу, тобто чи може вартість лікування виявленого раку покрити витрати на проведення тисячі мамографічних досліджень. Однак стратифікація жінок із виявленими змінами та своєчасне лікування можуть суттєво покращити результати.
Рис. 2. Скринінгова піраміда РГЗ
У різних країнах вік початку скринінгу РГЗ варіюється, здебільшого починаючись із 50 років. Проте в деяких етнічних групах із підвищеним ризиком (наприклад, серед єврейських жінок у США) скринінг починається із 40 років й оплачується державою. У Великій Британії скринінг стартує із 47 років і проводиться 1-2 рази на рік. У Швеції, Австрії та Греції скринінгові програми починаються із 40 років, в інших європейських країнах – із 45 років, залежно від частоти виявлення РГЗ у різних національних та етнічних групах.
В Україні нормативно-правова база скринінгу РГЗ включає накази МОЗ України «Про систему онкологічної допомоги населенню України» від 01.10.2013 № 845, «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при раку молочної залози» від 30.06.2015 № 396, наказу ДОЗ ВО КМР (КМДА) «Про організаційні заходи щодо проведення мамографічного скринінгу» від 23.06.2023 № 695, а також Міську цільову програму «Громадське здоров’я» на 2022-2025 роки, п. 3.19 «Проведення експертизи результатів скринінгу раку молочної залози».
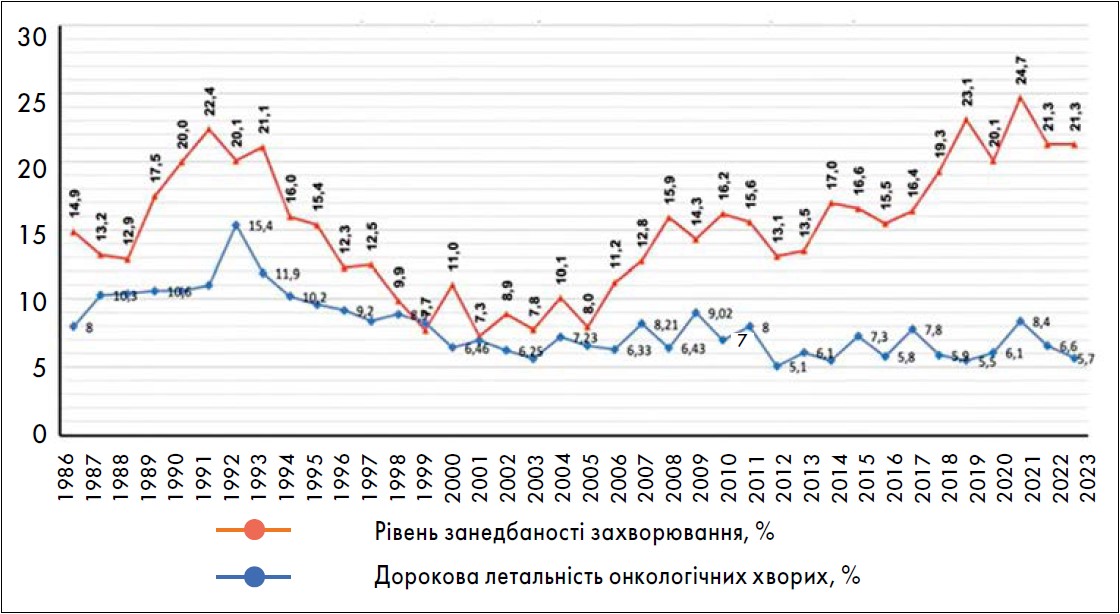
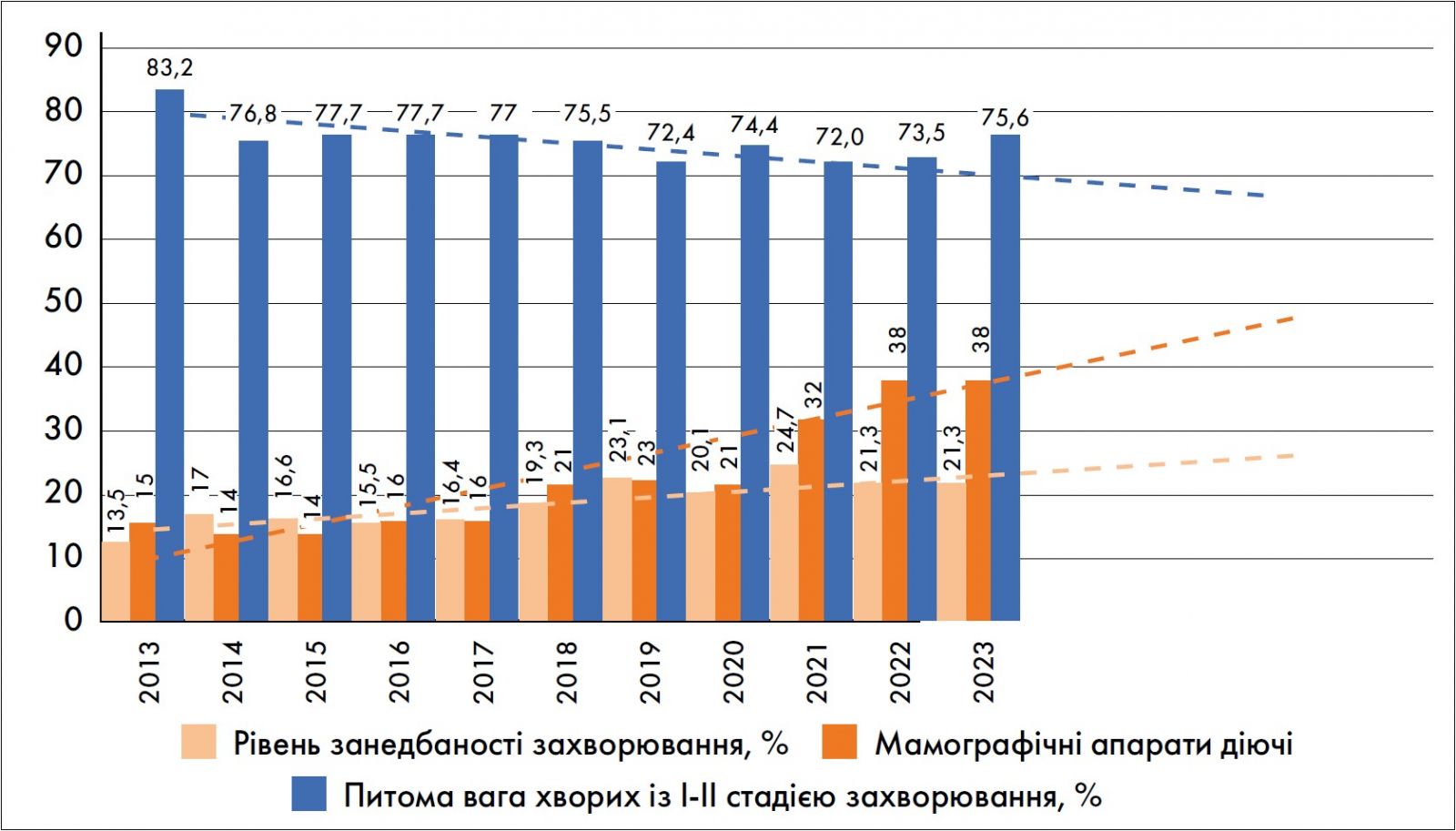
Дані Київського міського онкологічного центру свідчать про постійне зростання захворюваності на РГЗ серед мешканок міста на 2-3% щорічно з 1986 по 2023 рік (за винятком 2020 року, коли через пандемію COVID‑19 доступ до діагностики був обмежений) (рис. 3). Рівень занедбаності РГЗ має тенденцію до зростання з 2001-2003 років, тоді як однорічна летальність залишається стабільною. У 2019-2020 роках у Києві встановлено нові цифрові мамографи, які дозволяють діагностувати РГЗ на ранніх стадіях. Це призвело до невеликого зростання виявлення РГЗ I-II стадій у 2022-2023 роках (рис. 4).
Рис. 3. Динаміка основних показників діагностики РГЗ у м. Києві в 1986-2023 роках (% від вперше виявлених захворювань)
Рис. 4. Стан діагностики РГЗ у м. Києві в 2013-2023 роках
Таким чином, скринінг РШМ і РГЗ є ефективними стратегіями зниження захворюваності та смертності від цих онкологічних патологій. Впровадження скринінгових програм в Україні має ґрунтуватися на сучасних наукових даних, враховувати епідеміологічні особливості популяції та забезпечувати баланс між економічною ефективністю й доступністю обстежень для всіх верств населення.
Ключові компоненти успішної реалізації скринінгу РШМ:
• Первинне ВПЛ-тестування як метод із вищою чутливістю та ефективністю порівняно з цитологічним скринінгом.
• Охоплення скринінгом жінок цільової вікової групи (25-65 років) з інтервалом у 3-5 років.
• Упровадження методу самозабору для підвищення доступності скринінгу та охоплення жінок із груп ризику.
• Вакцинація проти ВПЛ для дівчат і хлопців 9-14 років як первинна профілактика РШМ.
• Розробка та впровадження ефективних діагностично-лікувальних алгоритмів для жінок із позитивними результатами скринінгу.
Оптимізація скринінгу РГЗ в Україні потребує реалізації наступних заходів:
• Розширення охоплення жінок мамографічним обстеженням шляхом підвищення обізнаності та доступності високоякісної мамографії.
• Упровадження персоналізованих скринінгових програм з урахуванням індивідуального ризику розвитку РГЗ.
• Розвиток інфраструктури для своєчасної діагностики й лікування РГЗ, включаючи доступність сучасних методів візуалізації та біопсії.
• Підвищення кваліфікації медичного персоналу й забезпечення високої якості обстеження та інтерпретації результатів.
• Проведення наукових досліджень для пошуку нових біомаркерів і вдосконалення методів ранньої діагностики РГЗ.
Важливим аспектом успішної реалізації скринінгових програм є комунікативна стратегія, спрямована на підвищення обізнаності населення про важливість регулярних обстежень і формування прихильності до скринінгу. Особливої уваги потребують жінки із груп ризику, такі як ВІЛ-інфіковані, носії генетичних мутацій і внутрішньо переміщені особи.
Таким чином, реалізація ефективних скринінгових програм РШМ і РГЗ в Україні потребує міжсекторальної співпраці державних установ, медичних закладів, наукових інституцій і громадських організацій. Розробка та впровадження національних стандартів скринінгу, забезпечення адекватного фінансування та моніторинг ефективності програм є ключовими елементами успішної стратегії боротьби з РШМ і РГЗ.
Підготувала Анна Хиць